Симптоми парапроктита і методи лікування захворювання
Парапроктит – гнійне запалення жирової клітковини, розташованої навколо прямої кишки і анального сфінктера.Підшкірний парапроктит (див. Фото) буває гострим і хронічним. Гострий парапроктит полягає в формуванні абсцесів (обмежених порожнин з гноєм) жирової клітковини. Хронічний парапроктит проявляється параректальних (околопрямокишечной) і періанального (навколо анального отвору) свищами, що виникають нерідко після перенесеного гострого парапроктиту.
Парапроктит є найбільш частим захворюванням прямої кишки після геморою.
Класифікація
Перша класифікація заснована на етіології виникнення даної патології:
- Звичайний гострий парапроктит, що виникає внаслідок запорів і подальшого приєднання інфекції;
- Гостра форма анаеробного парапроктита діагностується в разі приєднання анаеробної інфекції;
- Специфічна форма гострого парапроктиту;
- Гострий парапроктит травматичної природи. Виникає в результаті хімічного або механічного пошкодження тканин.
В основу наступної класифікації покладена локалізація утворюються свищів або інфільтратів:
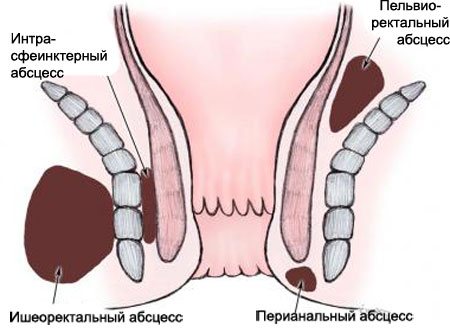
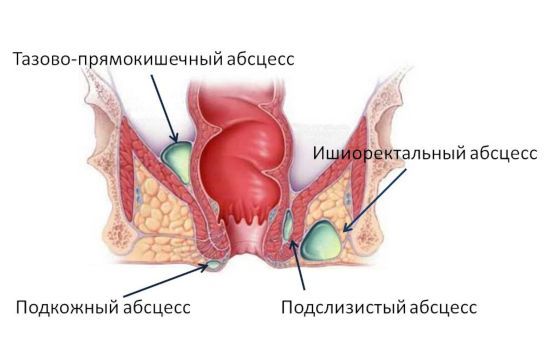
- Підшкірний гострий парапроктит. Гнійний інфільтрат локалізується під шкірою в області анального отвору.
- Ішіоректальние гострий парапроктит. Зустрічається в 38-40% випадків.
- Ретроректальний гострий парапроктит отримав назву абсцесу і зустрічається у 1,5, рідше 2% пацієнтів, які звернулися.
- Підслизовий гострий парапроктит. Запальний процес локалізований безпосередньо під слизовим шаром прямої кишки.
- Пельвіоректальние гострий парапроктит. Осередок ураження локалізована в жировій клітковині, розташованої над діафрагмою таза.
- Некротичний парапроктит.
Існує класифікація хронічного парапроктиту, заснована на анатомічних особливостях утворилися в результаті патологічного процесу свищів:
- Повний свищ. Сформоване освіту, має як один, так і кілька різних ходів, які зливаються в один із загальним отвором на поверхні шкірних покривів.
- Неповний свищ. Відсутня отвір свища на поверхні шкірних покривів. Хід відкривається на слизову оболонку кишечника.
- Зовнішній свищ. Осередок має вихід на поверхню шкірного покриву.
- Внутрішній свищ. Обидва виходи відкриваються в тазову порожнину або простір кишечника.
Наступна класифікація заснована на напрямку отвори свища:
- бічний;
- передній;
- Задній.
Залежно від характеру розташування отвори свища щодо анального сфінктера виділяють кілька різних типів парапроктита:
- Інтрасфінктерние, тобто свищ локалізована до сфінктера з боку кишечника і діагностується в 30-35% випадків. Характеризується наявністю вогнища запалення без розгалужень Свищева ходів.
- Екстрасфінктерний. Отвір свища перебувати за межами сфінктера з зовнішнього боку.
- Транссфінктерний. Лікарі знаходять волокна свища безпосередньо в області сфінктера. Характерною особливістю стає наявність декількох гнійних ходів, ускладнюють лікування. Поступово відбувається рубцювання гнійних кишень і утворення нових Свищева ходів.
Що це таке
Щоб зрозуміти, що таке парапроктит, необхідно врахувати особливості будови прямої кишки. Цей орган є останній відділ кишечника, що знаходиться в порожнині малого тазу. У дорослої людини довжина прямої кишки становить 15-20 см. Переходить орган в задній прохід (анальний отвір).
Стінки прямої кишки складаються з:
- слизу – це внутрішній шар, складається виключно з клітин, що виробляють слиз;
- м’язового шару – складається з м’язів, які утворюють сфінктери, які стримують калові маси;
- зовнішній шар – це серозна оболонка.
Ці три шари є внутрішніми, зовні пряма кишка захищена жировою тканиною. Коли запальний процес починається в ній, це захворювання називається гострий парапроктит. При парапроктиті інфекція проникає в клітковину з прямої кишки.
Хоча уражається зовнішня оболонка органу, через сильні запалень з гнійними процесами і інфекції страждають і інші внутрішні шари.
Причини розвитку хвороби
Головні винуватці парапроктита – анаеробні бактерії: кишкова паличка, нерідко в співдружності зі стафілококами і стрептококами.
Інфекція потрапляє в клітковину, що оточує пряму кишку, через що відкриваються всередину анального каналу протоки залоз (морганіевих крипти) або через мікропошкодження слизової прямої кишки.
Не виключений і гематогенний / лімфогенний шлях поширення інфекції. Збудник з хронічних вогнищ інфекції (карієс, гайморит, хронічний тонзиліт) з потоком крові або лімфи досягає анальної зони і розмножується в околопрямокишечной клітковині.
Фактори, що провокують розвиток парапроктиту:
- геморой,
- неспецифічний виразковий коліт,
- анальні і ректальні тріщини,
- хвороба Крона,
- запори,
- знижений імунітет,
- атеросклероз ректальних судин,
- гінекологічні хвороби у жінок і простатит у чоловіків,
- цукровий діабет,
- оперативне втручання на прямій кишці.
причини захворювання

Основна причина розвитку парапроктиту – потрапляння бактеріальної флори в жирову клітковину. Найбільш часто запалення викликають такі мікроорганізми:
- коки;
- кишкова паличка;
- клостридії.
Нерідко захворювання викликають відразу кілька мікроорганізмів, тобто причиною є змішана флора.
Гнійний парапроктит частіше розвивається в ослаблених хворих, зі зниженим імунітетом. У цьому випадку спостерігається швидке прогресування запалення.
До інших чинників, які провокують розвиток запалення параректальної клітковини, відносять:
- Запальні захворювання прямої кишки.
- Проктологічних патологія іншої етіології.
- Травматичне ураження прямої кишки.
- Схильність до закрепів.
- Інфекційне ураження кишечника.
Основний шлях занесення бактерій в жирову клітковину – через анальні крипти. Запалення крипти призводить до поширення інфекції через слизову оболонку, а в подальшому і по кровоносних, лімфатичних судинах.
симптоми
Клінічна картина парапроктита (див. Фото) істотно варіює залежно від розташування гнійного вогнища. На початку захворювання відзначається короткий період з нездужанням, слабкістю і головним болем. Відзначається підвищення температури вище 37,5 ° С з ознобом.
При підшкірному парапроктиті , коли гнійник розташовується близько анального отвору під шкірою, симптоми найбільш яскраві: хвороблива пухлина в області заднього проходу, з почервонінням шкіри над нею. Болі поступово наростають, набуваючи інтенсивний пульсуючий характер, заважаючи спати, сидіти, дефекація стає вкрай болючою, над пухлиною з’являється розм’якшення. Ця форма парапроктиту зустрічається найбільш часто.
Підслизовий абсцес розташовується під слизовою оболонкою прямої кишки. Симптоми при цьому виді розташування аналогічні подкожному парапроктіту, проте больовий синдром і шкірні зміни менш виражені.
При ішіоректальние абсцессе гнійний вогнище розташовується над м’язом, що піднімає задній прохід. Через більш глибокого розташування гнійника місцеві симптоми більш невизначені: тупі пульсуючі болі в малому тазу і прямій кишці, що посилюються при дефекації. Зміни з боку шкіри у вигляді почервоніння, набряку, припухлості виникають пізніше на 5-6 день від появи болів. Загальне самопочуття важке: температура може підвищуватися до 38 ° С, виражена інтоксикація.
Найбільш важкий перебіг пельвіоректальние абсцес . Це рідкісна форма гострого парапроктиту, коли гнійний вогнище розташовується вище м’язів, що утворюють тазове дно, від черевної порожнини його відділяє тонкий шар очеревини. На початку захворювання переважають виражена лихоманка, озноб, болі в суглобах. Місцеві симптоми: біль у тазі і внизу живота. Через 10-12 днів болі посилюються, з’являється затримка стільця і сечі.
В окрему групу виділяють некротичний парапроктит . Ця форма парапроктиту відрізняється швидким распротраненіе інфекції, супроводжується великими некрозами м’яких тканин і вимагає їх видалення, після чого залишаються великі дефекти шкіри, що вимагають шкірної пластики.
Хронічний парапроктит проявляється гнійними свищами. Устя Свищева ходів можуть розташовуватися близько анального отвору прямої кишки або на віддаленні від нього на сідницях. Біль зазвичай не виражена. З гирла свища часто виділяється гній з домішкою фекалій. В ході розвитку хронічного парапроктиту отвір свища може закриватися, настає затримка гною, розвиток абсцесів, з’являються нові дефекти тканин, прорив гною і випускає течу свою в пряму кишку і назовні, некротізація і інші зміни тканин, в значній мірі ускладнюють свищі. Таким чином, виникають складні Свищева системи з розгалуженнями норицевого ходу, порожнинними депо і безліччю отворів.
симптоматика
При гострому захворюванні ознаки з’являються протягом 2-3 днів, наростають по інтенсивності:
- Підвищується температура до 39 градусів і вище, турбує озноб, загальна слабкість, головний біль, втрата апетиту (ознаки інтоксикації).
- При легкій формі в області ануса відчувається дискомфорт, відчуття тиску, у важких випадках – больовий синдром особливо сильний під час дефекації.
- З заднього проходу випливає слизисто-гнійний вміст, можливі домішки крові.
- Під шкірою сідниць виникає хворобливе гаряче ущільнення, його пацієнти промацують самостійно.
- Позиви до дефекації (тенезми) постійні, носять болісний характер.
- Рефлекторно затримуються стілець і сечовипускання.
Симптоматика побічно вказує на локалізацію процесу запалення:
- Якщо гнійник розташований підшкірно, хворобливість проявляється при пальпації промежини. Болі «смикають». При огляді – почервоніння і припухлість над зоною вогнища.
- Ішіоректальние парапроктит викликає тупі глибокі болю пульсуючого характеру в промежині. Посилюються при фізичній напрузі, напруженні, кашлі, дефекації. Сечовипускання порушується при локалізації гнійника в малому тазі перед прямою кишкою. Через 5 днів проявляється асиметрія шкірних сідничних складок за рахунок односторонньої припухлості і почервоніння.
- Подслизистое розташування не супроводжується інтенсивними болями, температура не зростає вище 37,5 градусів.
- Пельвіоректальние – відрізняється найбільш важким перебігом, оскільки абсцес розташований глибоко. Перші 7 днів до класичних симптомів додаються тупий біль внизу живота, в суглобах. Потім стан різко погіршується: наростають болю, тримається постійна висока температура, порушується сечовипускання, починаються тенезми з запорами, з’являється відчуття розпирання в анус.
- Заднеректальний – відрізняється сильними болями, иррадиирующими з прямої кишки в крижі, стегна, посилення спостерігається в сидячому положенні, при натисканні на куприк.
Важливо! На перехід в сепсис вказують інтенсивні болі, пригнічений свідомість, зниження тиску, нудота і блювота, різкі коливання температурної реакції. Якщо не лікувати хворобу, то вона переходить в хронічну форму з норицями. Через прохід назовні виділяється гній з каловими масами і кров’ю. Після розтину і очищення гнійника стан хворого поліпшується. Оскільки умови зараження зберігаються, незабаром настає рецидив захворювання з підвищенням температури, сукровичним виділеним.
Болі виникають тільки в разі неповного внутрішнього свища. Симптоми викликаються закупоркою норицевого ходу. Хвороба протікає хвилеподібно. Анатомічна будова жіночого і чоловічого організмів мають відмінності, що впливають на особливості клініки парапроктита.
Як гострий парапроктит переходить в хронічний?
При гострому парапроктиті, у міру розплавлення тканин і збільшення розмірів гнійника, стан хворого поступово погіршується. Потім гнійник проривається – утворюється свищ, і гній виходить назовні. Стан пацієнта поліпшується, симптоми стихають. Іноді після цього відбувається одужання. В інших випадках свищ залишається – в нього постійно заноситься кал і гази, завдяки чому запальний процес підтримується.
Причини переходу гострого парапроктиту в хронічний:
- відсутність адекватного лікування;
- звернення пацієнта до лікаря вже після того, як гнійник розкрився;
- помилки лікарів, недостатньо ефективне лікування.
фото
Нижче наведені фото основних видів парапроктита, як виглядає ускладнення у вигляді освіти свища і один із сучасних інструментів, що дозволяє діагностувати захворювання:
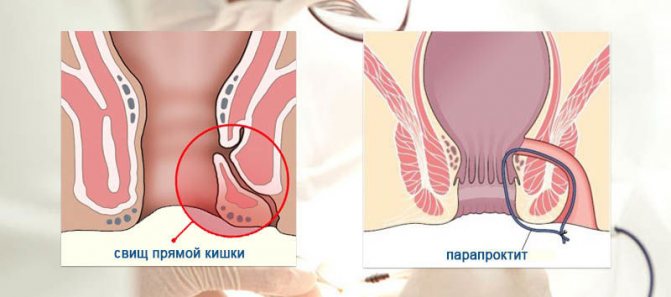
Так виглядає утворений свищ і перехід хвороби в хронічну стадію
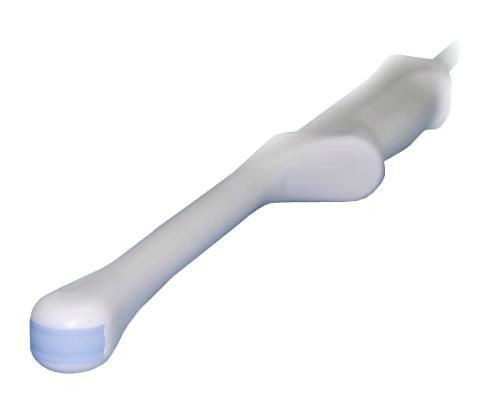
УЗД ректальним датчиком – найбільш сучасна, безболісна і безпечна методика дослідження прямої кишки
можливі ускладнення
Парапроктит – досить небезпечне захворювання, так як протікає з обов’язковим формуванням гнійного абсцесу. Лікарі виділяють кілька можливих ускладнень розглянутого захворювання :
- гнійне розплавлення шарів кишкової стінки;
- вихід калових мас в параректальної клітковину;
- прорив гною в заочеревинного простору;
- перитоніт.
Найчастіше перераховані ускладнення закінчуються розвитком сепсису – попаданням інфекції в кров’яне русло, що реально загрожує летальним результатом для пацієнта.
І навіть якщо вже сформований гнійний абсцес, але його прорив здійснився в самостійному режимі, то його вміст потрапляє на область промежини, заднього проходу. Хворому здається, що весь гній вийшов – тим більше, що і самопочуття різко поліпшується. А насправді за відсутності грамотної очищення абсцесу, установки дренажу висока ймовірність утворення повторного гнійного абсцесу або свища.
До ускладнень хронічного парапроктиту відносять :
- деформація області анального каналу;
- деформація прямої кишки;
- зміни рубцового характеру на тканинах;
- неповне змикання анального проходу;
- патологічне рубцювання стінок анального проходу;
- підтікання кишкового вмісту.
Важливо: якщо свищ існує досить довго, то його клітини тканини можуть переродитися в злоякісні. Лікарі кажуть, що 5 років регулярних рецидивів і прогресування парапроктітного свища досить для діагностики раку.
Причини виникнення
Причини цієї недуги можуть бути абсолютно різними. найпоширенішими
прийнято вважати такі:
- цукровий діабет;
- псоріаз;
- геморой;
- захворювання, наслідком яких є ураження шлунково-кишкового тракту;
- паразити (гельмінти або гострики).
Серед причин, які можуть викликати гостру форму недуги, можуть бути і такі, які не пов’язані з конкретними хворобами
. До них відносяться:
- контакт з шкідливими факторами на роботі або в повсякденному житті;
- недотримання правил особистої гігієни або використання коштів, які можуть викликати алергічну реакцію;
- тривале застосування антибіотиків
або інших лікарських препаратів; - недостатня кількість корисних продуктів харчування в раціоні;
- малорухливий і сидячий спосіб життя;
- грубий контакт
із заднім проходом, який може відбуватися через використання неякісної туалетного паперу або заняття сексом.
діагностика
Діагностика підшкірного парапроктиту досить проста – через виражених симптомів захворювання. Проводиться в цьому випадку тільки палацовий огляд, причому палець в пряму кишку вводять обережно і ведуть їм по стінці, протилежної тій, на якій локалізувався гнійник. Діагноз в цьому випадку ставлять на основі скарг пацієнта, зовнішнього і пальцевого огляду. Інші методи дослідження парапроктита, в т.ч. інструментальні не застосовуються через підвищену хворобливості в області ануса.
Для визначення ішіоректального парапроктіта часто також обходяться тільки пальцевим оглядом, при якому зазвичай виявляється ущільнення на рівні або вище аноректальної лінії і посилення болю при дослідженні толчкообразного характеру з боку промежини. Інструментальні методи діагностування застосовують в крайніх випадках.
Так само досліджують і парапроктит, що утворився під слизової прямої кишки.
Гнійник, що виникає при тазо-ректальної формі захворювання, розпізнати можна тільки при пальцевому дослідженні, але з огляду на тяжкість і глибину розташування запалення, в деяких випадках використовують ультрасонографию (УЗД) або ректороманоскопию (обстеження за допомогою спеціального пристрою, який вводять в задній прохід).
методи діагностування
Поставити діагноз при гострому парапроктиті лікаря-проктолога нескладно. Призначається мінімум обстеження, оскільки будь-які процедури дуже болючі. Про форму патології можна судити за клінічними проявами і зовнішньому огляду. Аналізи крові, сечі, калу підтверджують наявність гнійного запалення.
Хронічний парапроктит потребує диференціальної діагностики з іншими захворюваннями прямої кишки (виразковий коліт, хвороба Крона, ракова пухлина). Вони часто виглядають дуже схожими за симптоматикою, тому пацієнта чекає під наркозом перенести кілька болючих діагностичних процедур:
- Пальцеве дослідження – інформативно при поверхневих підшкірних гнійника. Проводиться дбайливо, дозволяє визначити локалізацію тріщин, збільшені гемороїдальні вузли.
- Зондування норицевого ходу – виконується введення металевого зонда в видиме отвір свища. Це допомагає з’ясувати напрямок, розташування, ураження сфінктера, довжину, наявність відгалужень.
- Аноскопія – використовується спеціальний інструмент з підсвічуванням, який після місцевого знеболювання маззю з лідокаїном вставляють в прямокишковий канал. Лікар оглядає слизову кишки, бачить гіперемію, внутрішній отвір свища, рубці, який виступає підслизовий гнійник.
- Ректороманоскопія – інструмент вводиться на глибину до 15 см, допомагає оглянути не тільки пряму, а й кінцевий відділ сигмовидної кишки, виявити глибоке отвір свища, поліп, пухлина.
- Введення барвника – стерильний розчин метиленового синього вводять в зовнішній отвір свища. Через аноскоп спостерігають виділення в прямій кишці. Таким чином встановлюють повідомлення, повноту ходу.
- Фістулографія – відрізняється від попереднього способу рентгеноконтрастним засобом. Потім роблять серію знімків. Методика об’єктивно фіксує кількість розгалужень, спрямованість каналу, зв’язок з сусідніми органами і сфінктером.
- УЗД з використанням ректального датчика – процедура виявляє локалізацію гнійника в параректальної просторі, наявність широкого свища.
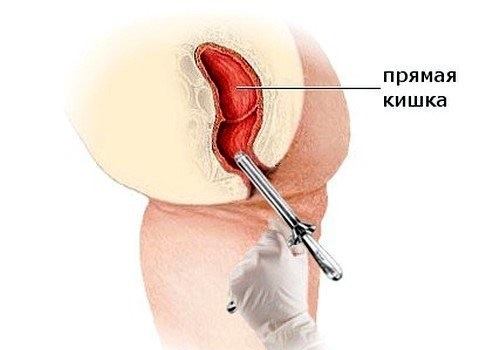
Існує чимало способів вивчення стану прямої кишки: цілісності стінок, наявності виділень або інших виражених симптомів – гіперемії, набряку.
До інструментальному обстеженню пацієнтам пропонується підготуватися: дотримуватися дієти 2-3 дня без продуктів, що викликають бродіння, поставити клізму, щоб гарантовано очистити нижні відділи кишечника.
Для цільового протизапального лікування рекомендується виявити збудників інфекції бактеріологічними способом. Посів на поживні середовища Свищева виділень показує джерело хвороби, чутливість до антибіотиків.
лікування парапроктиту
Парапроктит вимагає хірургічного лікування. Відразу після встановлення діагнозу гострого парапроктиту необхідно провести операцію по розкриттю і дренування гнійного вогнища. Оскільки розслаблення м’язів і якісне знеболювання є важливими факторами, необхідна повна анестезія операційної зони. Операцію проводять в даний час під перидуральной або сакральної анестезією, в деяких випадках (при ураженні черевної порожнини) дають загальний наркоз. Місцеву анестезію при розтині параректальних абсцесів не виробляють.
Під час операції знаходять і розкривають скупчення гною, відкачують вміст, після чого знаходять крипту, що є джерелом інфекції, і січуть її разом з гнійним ходом. Після повного видалення вогнища інфекції і якісного дренування порожнини абсцесу можна розраховувати на одужання. Найбільш складним завданням є розкриття гнійника, розташованого в порожнині малого тазу.
При хронічному парапроктиті сформувався свищ необхідно сікти. Однак оперування з приводу видалення свища в період активного гнійного запалення неможливо. Спочатку роблять розтин наявних абсцесів, проводять ретельне дренування, тільки після цього можна видаляти свищ. У разі наявних в каналі інфільтрованих областей, в якості передопераційної підготовки призначають курс протизапальної та антибактеріальної терапії, нерідко поєднується з методами фізіотерапевтичного впливу. Оперативне втручання для видалення норицевого ходу бажано провести якомога швидше, оскільки рецидив запалення і нагноєння може статися досить швидко.
У деяких випадках (старечий вік, ослаблений організм, важкі декомпенсовані захворювання органів і систем) операція стає неможливою. Однак в таких випадках бажано консервативними методами зробити лікування патологій, поліпшити стан пацієнта і тоді зробити операцію. У деяких випадках, коли при тривалій ремісії відбувається змикання Свищева ходів, операцію відкладають, оскільки стає проблематично чітке визначення підлягає видаленню каналу. Оперувати доцільно, коли є добре візуалізується орієнтир – відкритий свищевой хід.
лікувальна терапія
Для лікування парапроктиту використовуються хірургічні та консервативні методи. Нерідко застосовується комплексний підхід, який полягає в одночасному виконанні операції і призначення медикаментів. Як і чим лікувати хворобу, залежить від її форми, локалізації ураження та загального стану пацієнта.
Медикаменти
Медикаментозне лікування гострої форми парапроктиту полягає в застосуванні таких груп препаратів:
- Антибіотики. Є основним компонентом медикаментозної терапії. Призначаються антибактеріальні засоби широкого спектру дії: «Амікацин», «Гентамицин», «Цефтріаксон». Вибір антибіотика залежить від характеру запалення (гнійний або гнильний).
- Протизапальні засоби. Призначаються нестероїдні протизапальні засоби (НПЗЗ) коротким курсом. Застосування цієї групи препаратів дозволяє купірувати запальну реакцію, зменшити біль, набряклість, почервоніння шкіри.
- Сольові розчини. Застосовуються при вираженому інтоксикаційним синдромі. Інфузійне вливання сольових розчинів дозволяє зменшити ознаки інтоксикації. Призначаються вливання фізіологічного розчину, «Рінгера».
Для лікування хронічної форми застосовуються системні і місцеві препарати. До системних засобів відносять антибіотики і протизапальні препарати. З місцевих засобів застосовуються такі:
- Антисептичні розчини для промивання. Наприклад, «Хлоргексидин», «Перекис водню».
- Мазі і гелі, які мають ранозагоювальну дію. Такі препарати мають репаративні властивості і прискорюють загоєння слизової оболонки. Найчастіше застосовується «метілураціловая мазь».
- Ректальні супозиторії. Призначаються поза гострого процесу. Наприклад, «Проктозан», «Реліф».
Всі медикаментозні засоби повинні призначатися лікарем. Самостійне застосування медикаментів може спровокувати розвиток побічних реакцій.
Народна медицина

Повністю вилікувати парапроктит в домашніх умовах неможливо. Народні засоби, які застосовуються для лікування, мають протизапальну, антисептичну або ранозагоювальну дію. При хронічному парапроктиті застосовуються:
- Сидячі ванночки з травами. Застосовуються під час ремісії при хронічному парапроктиті. Для приготування ванни використовуються квітки ромашки, календули, листя м’яти.
- Компрес з маслом обліпихи. Накладається на уражену область для прискорення загоєння. Попередньо потрібно очистити ділянку за допомогою антисептичних розчинів.
- Мікроклізми. Використовуються при схильності до запорів. За основу можна брати відвар кори дуба, настій квіток календули і ромашки.
При гострому запальному процесі використовувати народні рецепти не рекомендується. Це може прискорити генерализацию інфекції і поширення запалення.
радикальні методики
Основний метод лікування парапроктиту – оперативне втручання. Тактика операції залежить від форми захворювання.
При гострій формі захворювання виконується відкрита операція, яка полягає в наступному:
- розтин гнійника;
- промивання ураженої області;
- установка дренажу;
- пошук і видалення джерела інфекції (запаленої крипти).
Хід операції залежить від локалізації ураження.
При хронічній формі хвороби також показано хірургічне втручання. Операція полягає в висічення свища. У період загострення проводиться також розтин гнійного процесу, промивання і дренування цій галузі.
Так як операція проводиться під загальною анестезією, для хворого є велика небезпека летального результату. Тому перед проведенням оперативного втручання потрібно пройти ряд лабораторних та інструментальних досліджень, проконсультуватися з анестезіологом.
дієта
При парапроктиті важливо дотримуватися лікувальну дієту. Правильне харчування дозволяє знизити навантаження на кишечник, прискорити одужання. Харчування при хворобі грунтується на наступних рекомендаціях:
- Вживайте більше клітковини. У великій кількості вона міститься в свіжих овочах і фруктах: яблуках, огірках, капусті, кабачках. Це дозволяє сформувати більш м’які калові маси, і запобігти травмуванню слизової оболонки кишечника.
- Пийте більше рідини. Це може бути звичайна вода, зелений і фруктовий чай, свіжовичавлені соки, кефір.
- Додайте в раціон більше каш: гречану, вівсяну. Це також запобіжить розвитку запорів.
- Виключіть вживання жирних страв, ароматизаторів та консервантів.
- Не відмовляйтеся від перших страв, їх вживання розм’якшує калові маси.
Дотримання дієти – це важливий компонент лікування, без якого одужання неможливо. Дотримуватися дієти потрібно не тільки на період терапії, але також і після закінчення лікування, для запобігання рецидивам.
Післяопераційний період у домашніх умовах
Основу успішного одужання становить правильне харчування в післяопераційний період. Вона повинна включати в себе:
- У перші 3 дні після операції дієта повинна бути низькокалорійною, бесшлаковой. Пацієнтам дозволено вживати каші на воді (рисову, манну), парові котлети, млинці.
- Потім раціон можна розширити за допомогою додавання варених овочів, печених яблук, кисломолочних продуктів.
- Повністю забороняються гострі, солоні, жирні продукти, алкоголь. Слід відмовитися від сирих овочів, бобових, капусти, випічки і газованих напоїв.
- Повністю виключаються кава, чай, шоколад.
При проходженні післяопераційного періоду без ускладнень, звичайно ж, пацієнт може йти додому, при цьому перев’язки він може проводити самостійно. Для цього необхідно:
- обробити рану перекисом водню;
- промивати її антисептиком (фурациліном, диоксидином);
- накласти стерильну серветку з антибактеріальною маззю (використовувати можна, наприклад, «Левомеколь»).
Крім того, після кожного акту дефекації необхідно проводити туалет післяопераційної рани, гігієнічні процедури. Добре було б проводити сидячі ванночки з відварами трав (календули, кульбаби, обліпихи), а також замінювати перевізний матеріал. Після кожного стільця необхідний ретельний туалет промежини, бажані сидячі ванночки і нова перев’язка. Неодмінно треба оповістити свого лікуючого лікаря при затримці стільця, щоб проводити очисні мікроклізми.
Радять використовувати гігієнічні прокладки в перші дні, оскільки гнійневідокремлюване і місцеві лікувальні засоби можуть бруднити нижню білизну.
Якщо немає неможливості проводити адекватний туалет рани і догляд, варто звернутися в поліклініку (в хірургічний кабінет), де кваліфіковані фахівці зможуть надати необхідну допомогу.
У домашніх умовах доведеться продовжити прийом наступних видів медикаментозних засобів:
- антибактеріальні препарати;
- протизапальні засоби;
- знеболюючі медикаменти.
Зазвичай заживає парапроктит після операції протягом 3-4 тижнів.
Основні способи лікування у дорослих
Парапроктит не виліковується самостійно і народними засобами. Тимчасове поліпшення стану викликається розкриттям гнійника. Кожен наступний рецидив погіршує прогноз одужання, оскільки пригнічує імунітет хворого. Оперувати проктологи рекомендують якомога раніше. При гострій формі втручання оцінюється як невідкладне, життєво необхідне.
Комплексне консервативне лікування проводиться в період підготовки до операції, після висічення свища, пацієнтам похилого віку з важкими супутніми захворюваннями. У нього входять:
- курс антибіотикотерапії з урахуванням чутливості або використання ліків з групи резерву з широким спектром дії;
- ректальні супозиторії з сильними протизапальними компонентами;
- зовнішні мазеві препарати;
- промивання свищевого ходу антисептиками, введення антибіотика;
- сидячі ванночки і мікроклізми з відварами цілющих трав (ромашка, календула), слабким розчином марганцівки, фурациліну, колларгола.
дієта
Спеціально дієти при парапроктиті немає. Але, для швидкого відновлення необхідно дотримуватися режиму харчування, який складається з наступних рекомендацій:
- Намагатися приймати їжу по режиму, не менше 4-5 разів на день, приблизно через однаковий час.
- Необхідно хоча б 1 раз в день приймати гарячу їжу (в обід): суп, бульйон.
- Вечеря краще зробити легким, обмежити ввечері м’ясні продукти, велика кількість вуглеводів.
- Краще, щоб всі продукти були нежирними: м’ясо нежирних сортів, куряча грудка, індичка, нежирна риба.
- Готувати краще на пару, а також відварювати або запікати, але обмежити вживання їжі, смаженої на рослинному або вершковому маслі і інших жирах.
- Супи і бульйони повинні бути неміцним, вторинними, а краще варити супи на овочевих бульйонах. Якщо хочеться зробити м’ясний або рибний суп, то ці продукти відварюються окремо і додаються в готову страву.
- Пити достатню кількість води: не менше 1,5 л на добу.
Що можна їсти при парапроктиті?
- квашена капуста;
- морква в будь-якому вигляді;
- томати, огірки, редиска;
- ріпчаста і зелена цибуля, шпинат;
- варений буряк;
- плоди дерев і чагарників;
- молокопродукти;
- маложирні пропарені м’ясні та рибні страви;
- чорний хліб;
- легкі супи;
- зернові крупи (крім рису);
- фруктово-ягідні і трав’яні відвари;
- настої з чорносливу, брусниці і шипшини.
Заборонені продукти:
- рис і манка;
- міцно заварений чай, кава, какао;
- шоколад;
- борошняні вироби, в т. ч. і макарони;
- вівсяні пластівці;
- гостре, копчене, кисле, жирне;
- хліб з білої муки;
- жирна їжа;
- їжа швидкого приготування;
- спиртне.
лікування захворювання
Найчастіше для лікування недуги фахівці можуть порекомендувати хірургічне втручання.
Операція неможлива тільки в тому випадку, якщо у пацієнта є небезпечні супутні хвороби.
Проте є й інші методи терапії.
Якщо виявлений парапроктит, лікування без операції проводиться вдома або в стаціонарі.
При, так званому, консервативному лікуванні фахівці можуть призначити ряд препаратів, які можуть полегшити больові відчуття і впоратися з гнійними виділеннями.
Перш за все, лікарі можуть призначити курс антибіотиків,
які вводяться пацієнтові шляхом ін’єкцій. Ці препарати допоможуть знизити температуру, зменшать інтенсивність патологічного процесу і запобігти появі неприємного явища, як свищ заднього проходу.
Призначають також і ректальні свічки, які можуть посприяти зменшенню проявів хвороби. Більш тривалим лікуванням є застосування мазей,
які допомагають впоратися з гнійними виділеннями, зменшити больові відчуття.
В якості додаткового лікування фахівці подеколи можуть порадити спеціальні ванночки,
які робляться для заднього проходу в теплій воді з додаванням кількох кристаликів перманганату калію. Пацієнтам можна порекомендувати промивання анального свища за допомогою спеціальних антисептичних розчинів. Це допоможе позбутися від інфекційного процесу, очистити порожнину свища від бактерій і гною.
На жаль, гнійний парапроктит не завжди можна вилікувати за допомогою медикаментозного лікування. Часом при парапроктиті є строгі показання до операції
. Серед них можна виділити наступні:
- в місці запалення з’являються рубці;
- запалення переміщується на жирову клітковину;
- пухлина;
- немедикаментозних терапія не приносить результату.
До слова, хронічний парапроктит, як і хронічний парапроктит в більшості випадків вимагають саме оперативного втручання.
Лікувати запалення слід негайно. Якщо ігнорувати хворобу довгий час, то ускладнення будуть набагато сильніше.
В ході операції лікар повинен розкрити гнійник, після чого очистити його. Через те, що уражена крипта є джерелом інфекції, то фахівець повинен посікти її.
Останнє – розсікти, після чого очистити гнійний хід, який є з’єднанням гнійника з крипт.
Хірургічно ішіоректальние парапроктит можна вилікувати двома способами:
- Одномоментний. В даному випадку під час однієї операції лікарі розкривають гнійник, очищають його і виконують резекцію анальних залоз і крипти. Можлива така операція тільки в тому випадку, коли лікарям відома не тільки локалізація, але і розміри гнійника.
- Многомоментное. В цьому випадку під час операції проводяться всі ті ж маніпуляції, що і при одномоментному втручанні. Тільки спершу хірург розкриває гнійник, і тільки через 5-7 діб
проводить подальші дії.

Після проведення операції ішіоректальние парапроктит також потребує певної терапії
.
Незалежно від того, хронічний парапроктит був у хворого, або гострий, йому призначається певна терапія.
Перш за все, це перев’язки.
Так як на рану після операції накладається пов’язка, то своєчасна її зміна сприяє швидкому одужанню і загоєнню.
При цьому рана неодмінно обробляється антисептичної маззю.
Увага!
Після операції слід дотримуватися особливої дієти.
У перші дні після операції необхідно харчуватися їжею, яка сприяє розм’якшенню калових мас. Слід виключити смажені і копчені продукти, а також вживати як мінімум 1,5 л води.
профілактика
Основне завдання після одужання – не допустити рецидиву парапроктита. Профілактика полягає в наступних заходах:
- усунення запорів;
- дієта, що забезпечує встановлення регулярного легкого стільця;
- підтримання оптимальної ваги;
- позбавлення від геморою і анальних тріщин;
- ретельна гігієна, підмивання прохолодною водою після кожної дефекації;
- знищення хронічних вогнищ інфекції в організмі;
- лікування основних захворювань (цукрового діабету, атеросклерозу, хвороб шлунково-кишкового тракту і т.д.)
профілактичні методи
Про профілактику парапроктита повинні пам’ятати пацієнти з гемороєм, тріщинами прямої кишки, люди, які мають фактори ризику. Після оперативного втручання необхідно спрямувати зусилля на попередження рецидивів. Для цього проктологи рекомендують:
- за допомогою дієти, легких проносних, рухового режиму домогтися регулярного спорожнення кишечника;
- при необхідності дуже обережно ставити мікроклізми;
- після дефекації проводити обробку ануса підмиванням прохолодною водою, розчином антисептиків, відварами трав, витирати промокальними рухами м’якою серветкою, а не туалетним папером;
- відмовитися від алкоголю і куріння;
- виключити анальний секс;
- вилікувати вогнища хронічної інфекції в сечостатевих органах;
- за погодженням з лікарем приймати вітамінні препарати, імуностимулятори.
Необгрунтовані надії на результат консервативного лікування і відмова від операції погіршують загальний стан організму. Створюються умови для поширення інфекції. Лікарі прогнозують одужання при гострому захворюванні і своєчасному зверненні, поки не сформувалися свищі. Успішного результату вдається добитися після висічення хронічних Свищева ходів, але ризик рецидивів стає вище.
Список літератури
- Амін А.М. Лекції по проктології. М. Медицина, 1999 г.
- Ан В.К., Ривкін В.Л. Невідкладна проктология. М. Медпрактика, 2002 г.
- Аснач І.Т. До питання про терапію свищів заднього проходу. Автореферат дисертації. Фрунзе, 1966 р
- Безлуцький Г.С. Про патогенез парапроктітов і хронічних параректальних свищів. Клінічна хірургія, 1973 г. №11, стор. 35-39.
Прогноз при парапроктиті
Сприятливий прогноз при лікуванні гострого парапроктиту цілком можливий. Однак для цього потрібно своєчасні діагностика та лікування. Тому вкрай важливо, щоб хворий звернувся до лікаря відразу ж після виявлення перших симптомів захворювання. В іншому випадку, якщо захворювання не лікувати протягом тривалого часу, можуть виникнути важкі ускладнення для здоров’я пацієнта. Зокрема, ігнорування симптомів патології може привести до формування свищів і перетікання захворювання в гостру форму.
Після хірургічного втручання, в ході якого були посічені свищі, настає повне одужання хворого. Однак варто зазначити, що висічення свищів, розташованих досить високо, може виявитися проблематичним. У деяких випадках Свищева ходи стають причиною поширення гнійного запалення в важкодоступні зони малого таза, що в результаті стає причиною часткового видалення інфекції і, як наслідок, рецидиву захворювання. Якщо під час операції абсцес був тільки розкритий без видалення його зв’язку з просвітом кишки, повне одужання малоймовірно.
Пов’язано це з тим, що у хворого утворюється свищ прямої кишки, після чого через деякий час відбувається рецидив захворювання.
лікування
Якщо захворювання тільки почало розвиватися, гнійник до кінця не сформований, відсутні такі симптоми, як висока температура, сильні болі, можна спробувати обійтися медикаментозним лікуванням. Однак в більшості випадків лікар приймає рішення про проведення операції.
Метою хірургічного втручання є розтин гнійника. Операція проводиться під загальним наркозом, допускається як внутрішньовенне введення, так і масковий метод.
Проводить її проктолог-хірург, основними етапами є:
- визначення точного місця розташування гнійника;
- розтин освіти, його очищення від гною;
- промивання очищеною порожнини антисептичними розчинами;
- установка дренажу, через який буде витікати сукровиця;
- для відводу газів може бути встановлена трубка.
Складність і ймовірність ускладнень операції залежать від того, наскільки глибоко розташований гнійник.
Після завершення операції лікування пацієнта не закінчується, зазвичай він повинен знаходитися в клініці не менше тижня. В цей час йому роблять перев’язки, промивають пряму кишку антисептиками. Для повного усунення інфекції, що спровокувала захворювання, призначається прийом антибіотиків.
прогноз захворювання
Якщо при гострому перебігу розглянутого запального процесу звернення до лікаря було своєчасним, то можна сміливо розраховувати на повне одужання без можливих рецидивів.
І навіть якщо хворий зважився на хірургічне лікування вже на стадії сформованого свища при хронічному парапроктиті, то його висічення і видалення гнійних ходів також веде до сприятливого прогнозу.
Неможливо дати сприятливий прогноз тільки при діагностуванні хронічного парапроктиту зі свищемо у пацієнтів, які ігнорують призначене лікування.
Циганкова Яна Олександрівна, медичний оглядач, терапевт вищої кваліфікаційної категорії.
26, всього, сьогодні
( 170 голос., Середній: 4,56 з 5)
Схожі записи
-
Як лікувати геморой в домашніх умовах: медикаментозне лікування і засоби народної медицини
-
Ішемічний коліт: симптоми і лікування
Як діагностують парапроктит
Щоб поставити попередній діагноз, проктолога досить провести опитування і огляд пацієнта. Для уточнення діагнозу «парапроктит» бажано провести фізикальне обстеження, пальпацію місця видимої локалізації вогнища запалення. Але дуже часто пацієнт просто не в змозі витримати подібні огляди – розглянутий запальний процес характеризується інтенсивним больовим синдромом, тому інструментальні обстеження проктологи при парапроктиті взагалі ніколи не проводять.
В якості обов’язкових обстежень для визначення діагнозу використовують і лабораторне дослідження крові – в матеріалі буде збільшено кількість лейкоцитів і підвищена швидкість осідання еритроцитів (ШОЕ).
Діагностика хронічного парапроктиту
Лікар при діагностиці хронічної форми даного запального процесу проводить :
- огляд промежини;
- огляд заднього проходу;
- пальцеве дослідження анального каналу;
- зондування свища (при наявності) – це дозволяє визначити його хід.
При діагностиці хронічного парапроктиту лікарі активно використовують і інструментальні види обстежень :
- ректороманоскопия;
- фістулографія;
- ультрасонографія;
- аноскопія.
Препарати для внутрішнього прийому

Існує багато народних способів, як вилікувати парапроктит за допомогою засобів для перорального вживання. Дуже добре допомагає сік червоної горобини, адже він має антибактеріальну, протигрибкову і проносне вплив.
З таких ягід можна робити і цілющий відвар. Слід взяти 2 ч. Л. сушеного сировини і залити їх 500 мл окропу. Препарат повинен настоятися протягом 60 хвилин, а потім в напій треба додати трохи цукру.
Вживати ліки слід по 3 рази на добу. Зменшити запалення, викликані парапроктитом, можна за допомогою трав’яних чаїв і настоїв.
РЕЦЕПТИ:
- 100 г кореня алтея і подорожника, 80 г деревію потрібно заварити 750 мл кип’яченої води. Препарат треба залишити на 12 годин, щоб він настоявся. Після закінчення зазначеного часу потрібно процідити напій через сито. Вживати чай потрібно по 150 мл до 4 разів на день.
- 50 г звіробою, базиліка, чистотілу і 100 г листя берези. Компоненти потрібно залити 4 склянками окропу і проварити 60 секунд. Препарат повинен настоюватися протягом години. Приймати чай можна до 5 разів на добу.
- 20 г череди, 30 г шавлії і така ж кількість календули слід залити 300 мл води і поставити на середній вогонь. Варити препарат потрібно 15 хвилин. Потім ліки необхідно процідити, остудити і пити по кілька разів на день, обов’язково після їжі.
- Народна медицина допоможе і в послабленні стільця, що дуже важливо при парапроктиті. Для таких цілей використовується чорнослив (6-9 шт.), Заварений окропом. Плоди необхідно залишити на 12 годин, а потім з’їсти їх і випити рідину. Можна використовувати для цих цілей свіжий морквяний сік. Його потрібно вживати до 5 разів на добу. За 1 прийом дозволяється пити по 250 мл.
Якщо знати, як лікувати парапроктит, то можна полегшити симптоми захворювання і зменшити запальні процеси. Але перед тим як приступати до терапії слід обов’язково проконсультуватися з фахівцем.
форми парапроктита
Як і кожне захворювання, що розглядається патологічний процес може протікати в двох формах – гострої і хронічної.
Гостра форма перебігу парапроктиту може протікати в різних видах :
- Підшкірний парапроктит. Деякі лікарі називають його як параректальної абсцес, характеризується даний вид розглянутого захворювання гнійним розплавленням підшкірної клітковини в періанальної області. Підшкірний парапроктит – вид розглянутого патологічного процесу, який найпростіше піддається лікуванню і має виключно позитивні прогнози за умови своєчасного отримання медичної допомоги.
- Інтрасфінктерние (межсфінктерном) парапроктит. В цьому випадку запальний процес зачіпає безпосередньо анальний сфінктер – уражаються його тканини.
- Ішіоректальние парапроктит. При розвитку цього виду розглянутого патологічного процесу мова йде про гнійному запаленні з локалізацією в клубово-ректальної ямці.
- Пельвіоректальние парапроктит. Гнійний процес активно розвивається всередині малого тазу.
На рисунку позначені наступні види парапроктиту:
- (А) – підшкірний парапроктит;
- (Б) – ішіоректальние парапроктит;
- (В) – межсфінктерном парапроктит;
- (Г) – пельвіоректальние парапроктит.
Хронічний парапроктит завжди є наслідком недолікованої гострої форми парапроктиту. Часто перехід первинного парапроктита в хронічний з частими рецидивами відзначається лікарями у пацієнтів, які займалися самолікуванням без використання методів офіційної медицини. В такому випадку може залишитися отвір абсцесу в анал, яке тривало не загоюється – на його місці утворюється свищ. А такий «фінал» самолікування призводить до наступного етапу терапії, який не завжди призводить до повного успіху – свищ періодично запалюється і цьому може сприяти навіть короткочасний запор.
симптоми парапроктита
Так як парапроктит – це гнійний запальний процес, то для нього будуть характерні класичні симптоми :
- підвищення температури тіла до критичних показників;
- больовий синдром в області освіти парапроктита – хворі скаржаться на неможливість сидіти і ходити;
- тканини навколо анального отвору набувають червоно-синє забарвлення;
- хворий сам при обмацуванні місця розвитку запального процесу визначає набряклість тканин.
Гостра форма парапроктиту характеризується і загальними ознаками інтоксикації організму – нудота і запаморочення, блювота і легкий тремор верхніх кінцівок, сильна слабкість. Обов’язково з’являється генетично.
Хронічний парапроктит має всі симптоми, властиві для гострої форми захворювання, але в менш вираженій формі. Розглянутий запальний процес хронічного характеру має одну особливість – він завжди призводить до утворення свища. Через отвір свища регулярно відбувається витікання гнійно-сукровичні рідини – постійне роздратування промежини призводить до появи сильного свербіння.
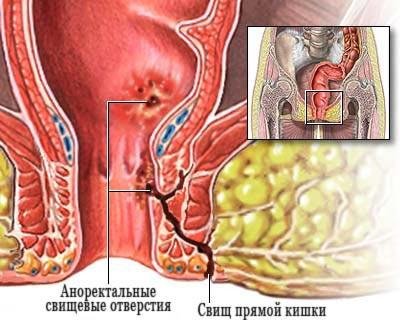
Якщо свищ при хронічному парапроктиті має відмінну дренацію (мається абсолютно вільний вихід для гнійного вмісту), то такий прояв захворювання практично не турбує хворого. Відзначається больовий синдром тільки при неповному внутрішньому свище, причому, біль стає більш інтенсивною під час акту дефекації, а відразу після спорожнення кишечника стан хворого приходить в норму.
Взагалі, симптоми свища при хронічному парапроктиті проявляються хвилеподібно – це пов’язано з періодичним наповненням свища гнійним вмістом, потім його закупоркою і проривом.
Важливо: якщо в гнійному вмісті свища виявляються вкраплення крові, то це привід негайно звернутися до лікаря. Ця проблема може виникнути на розвиток злоякісних / ракових клітин.
Парапроктит що це таке

Парапроктит – це гостре, при відсутності або неефективності лікування переходить в хронічну форму гнійне запалення клітковини параректальной зони. Інакше кажучи, в околопрямокишечной просторі, заповненому жировою тканиною, формується гнійник – абсцес.
Розпочатий гнійний процес не можна зупинити: в будь-якому випадку відбувається некроз інфікованих тканин. До того ж гострий парапроктит має високі шанси перейти в хронічну форму.
Мимовільне розтин абсцесу дає лише тимчасове полегшення, а повторне нагноєння загрожує формуванням свища, що виходить або в просвіт прямо кишки, або через шкіру анальної зони.
Найчастіше парапроктит діагностується у чоловіків. Вкрай рідко захворювання формується у дітей після оперативного усунення вроджених дефектів розвитку анального отвору і звуження прямої кишки.
Тяжкість симптоматики парапроктита, відсутність шансів на самолікування і ефективність безопераційної терапії, а також серйозні ускладнення вимагають негайної медичної допомоги при появі перших симптомів хвороби і кваліфікованої хірургічної допомоги.
форми патології
- за течією – гострий (вперше сформувався) і хронічний (сформувалися свищі);
- по глибині розташування патології – поверхневий, глибокий;
- по локалізації гнійних вогнищ – підшкірний, підслизовий, інтрасфінктеральний (розташований між волокнами зовнішнього і внутрішнього сфінктера), ішіо-ректальний (абсцес розташований в промежині, за межами анального сфінктера), пельвіо-ректальний (високе розташування висока загроза тотального гнійного процесу);
- за наявністю норицевого виходу – неповний (мається тільки вхід через анальну крипту) і повний (абсцес знайшов вихід через шкіру, в черевний простір або в просвіт прямої кишки);
- по відношенню свища до анального сфінктера – інтра-, екстра-та транссфінктеральний;
- за складністю структури Свищева ходів – прості і складні (наявність декількох ходів, затекло і гнійних кишень).
Народні засоби для локальної терапії
Вилікувати парапроктит можна за допомогою народних засобів, що мають протизапальну дію на вогнище захворювання. Для цього слід проводити сидячі ванночки. Потрібно взяти 250 мл окропу, влити його в таз і додати в ємність 1 ст. л. морської солі і аналогічну кількість соди. Компоненти потрібно змішати, щоб вони розчинилися. Сидіти в такому складі необхідно на протязі 30 хвилин. Щоб побороти захворювання парапроктит можна робити сидячі ванночки з:
- трави материнки;
- дубової кори;
- низки;
- аїру;
- квітів календули;
- шавлії;
- деревію.
РЕЦЕПТ! Слід взяти по 1 ст. л. кожного компонента, а потім 50 г отриманої маси потрібно залити 0,5 л кип’яченої води. Препарат потрібно варити протягом 120 секунд, після чого процідити через марлю в таз з теплою рідиною. Тривалість процедури – 12-15 хвилин.
Щоб зняти запалення, викликане парапроктитом, можна робити ванночку з сіллю і муміє.
РЕЦЕПТ! Необхідно взяти 2 таблетки і 1 ст. л. натрію карбонату, всипати в таз і залити 4 л теплої води. Сидіти в такій ємності потрібно протягом 10 хвилин.
Здійснювати подібні маніпуляції рекомендується протягом 45 днів. Для полегшення симптомів парапроктита можна робити ванночку з деревною золою.
РЕЦЕПТ! Слід взяти 200 г цієї речовини, всипати в таз і додати 4 л крутого окропу. Коли склад охолоне до кімнатної температури, в нього потрібно сісти і перебувати в такому положенні 20 хвилин.
Щоб зник парапроктит, лікування даної ванною має проводитися кожен день протягом 3-4 тижнів. При такому захворюванні добре допомагають свічки, зроблені з картоплі.
Необхідно вирізати невеликий супозиторій з коренеплоду і ставити щоночі в анальний отвір, просуваючи в пряму кишку. Також для зняття запалень і хворобливих відчуттів, викликаних парапроктитом, використовуються марлеві тампони, які змочуються в відварі ромашки або шавлії.
Ставити такі супозиторії необхідно на ніч. Досить часто роблять свічки з сітки свинячого жиру і бджолиного клею (10: 1). Знаючи, що таке парапроктит, можна ефективно вилікувати захворювання. Для цієї мети використовують мікроклізми з розчином календули.
Для приготування цілющої рідини потрібно взяти 100 мл води і 1 ст. л. суцвіть рослини.

