Інвагінація кишечника у дітей: причини, симптоми, лікування
причини
Також причини завороту кишок можуть бути наступними:
- Механічні, до числа яких відносяться: потрапляння в просвіт кишки стороннього тіла і його перекриванням їм;
- здавлення навколишніми органами або пухлиною тієї чи іншої ділянки кишки;
- вроджені аномалії;
- спайкова хвороба, яка часто розвивається після отримання травм живота, хірургічних втручань, перитоніту і так далі. Детальніше про це захворювання читайте в статті: Що таке спайки в кишечнику?
Важливо: наслідком тривалого здавлення кишки може стати гангрена, так як разом з порушенням її прохідності знижується і інтенсивність доставки до неї крові.
- Спазм або парез кишечника.
- Глистяні інвазії.
- Інвагінація кишечника.
- Посилення перистальтики, яке є наслідком вживання великої кількості продуктів, багатих рослинною клітковиною, або певних лікарських засобів.
- Наявність довгої брижі (у дітей).

Регулярне рясне вживання рослинної їжі може посприяти розвитку завороту кишок
Важливо: дивно, але велика частина пацієнтів, що надійшли до медичних установ з заворотом кишок, виявляються вегетаріанцями або затятими прихильниками рослинної їжі. Тому людям з такою життєвою позицією потрібно з особливою увагою ставитися до стану свого шлунково-кишкового тракту.
Дорослі набагато менше схильні до ризику заслужити заворот кишок. У них зазвичай кишкова непрохідність є наслідком прогресування будь-яких захворювань або утворення спайок. Симптоми завороту кишок у дорослих найчастіше виникають після вживання нестравною їжі і серйозних фізичних навантажень, пов’язаних з підняттям тяжкості.
Етіологія
Якщо у дорослих інвагінація
частіше буває вторинною, т. е. причиною, її викликає, бувають якісь внутрішньокишкові захворювання, такі як поліпи, пухлини, Меккеля дивертикул, аскариди і т. д., у дітей тільки в 6% випадків знаходять подібні механічні причини. Зміна їжі – перехід від рідкої до більш густий – веде іноді до порушення кишкової перистальтики і викликає
інвагінацію
.
причиною інвагінації
може з’явитися і гострий ентероколіт. Ці
инвагинации
, ускладнені поносом, зустрічаються частіше в кінці весни і влітку. Іноді алергенність стан, травма живота, хвороба Шенлейна-Геноха і ін. Викликають посилену перистальтику, яка веде до патологічних рефлексів і викликає некоординовані рухи окремих ділянок кишки.

симптоми
У більшості випадків у пацієнтів похилого віку виявляється заворот сигмоподібної кишки, а діти в більшій мірі страждають від ураження тонкого кишечника. У таких випадках може спостерігатися інвагінація або заворот тонкої кишки або навіть її перекручування по всій довжині.
місцеві прояви
Ознаки завороту кишок виявляються в такий спосіб. Спочатку у пацієнта з’являється переймоподібний біль, яка посилюється з плином часу, а також нудота і блювота. Частота і інтенсивність блювоти безпосередньо залежать від ступеня перекручування кишки, а згодом вона стає рефлекторної. У міру прогресування захворювання калові маси, не знаходячи виходу назовні, починають повертатися назад в шлунок, наслідком чого стає поява неприємного, характерного запаху з рота і від блювотних мас. Проте не дивлячись на відсутність стільця, у хворого може не спостерігатися затримки газів.
Увага! Іноді кал все ж виходить з організму, але в ньому містяться чітко помітні домішки крові. Також кров може з’являтися і в блювотних масах. Обидва випадки є критичними і є приводом для негайного звернення до медиків.
Корисна стаття? Поділися посиланням Вконтакте
Зовнішній вигляд живота хворого також зазнає змін. Оскільки моторика кишечника відразу ж не слабшає, його перистальтичні рухи можна побачити через черевну стінку. У той же час розвивається здуття живота, в результаті чого він набуває асиметричні обриси.
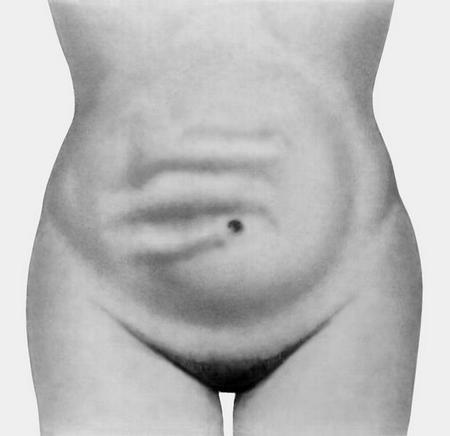
Зовнішнє прояв застою калу
загальні прояви
Іншими симптомами завороту кишок є:
- тахікардія;
- блідість шкіри;
- зниження артеріального тиску;
- підвищення температури;
- сухість в роті.
Увага! При виникненні найменших підозр на розвиток непрохідності кишечника пацієнтові потрібно негайно звернутися до лікаря, оскільки без своєчасного проведення грамотного лікування він піддається серйозному ризику розлучитися з життям.
Підтвердити наявність завороту кишок можна за допомогою пальпації живота, при якій лікар може виявити ущільнені або, навпаки, аномально м’які ділянки живота. Крім того, кишкова непрохідність зазвичай супроводжується появою своєрідних капає звуків, які можна почути за допомогою аускультації. Для підтвердження діагнозу пацієнта направляють на рентген, який дозволяє побачити роздуті газами або рідиною петлі кишечника.
діагностування
При будь-якому підозра на інвагінацію хворого направляють на діагностування, щоб якомога швидше почати лікування. Консервативний метод терапії в даному випадку недостатньо ефективний. До основних способів діагностування недуги варто віднести:
- Рентгеноконтрастне обстеження з барієм. Активний елемент вводиться через пряму кишку. Крім діагностики, барій сприяє расправлению інвагініта. Однак в деяких випадках саме барій, який потрапив в черевну порожнину, може спровокувати розвиток важкого перитоніту. Тому краще віддати перевагу другому способу діагностування.
- УЗД.
лікування
Як правило, лікування завороту кишок починають з консервативної терапії. Але це можливо тільки за умови відсутності перитоніту і якщо стан пацієнта допускає незначне зволікання. Тому всім людям, котрий відчув гострий біль в животі і довго не випорожнюються, варто якомога швидше звернутися до лікарів.
В рамках консервативної терапії призначають:
- прийом знеболюючих препаратів;
- сифонную клізму;
- очистку кишечника завдяки введенню шлунково-кишкового зонда;
- прийом препаратів, що сприяють відновленню водно-сольового балансу в організмі.
Важливо: консервативне лікування зазвичай дає кращі результати при усуненні завороту сигмовидної кишки.
Проте не дивлячись на всі старання лікарів і хворих не завжди вдається за допомогою консервативної терапії подолати кишкову непрохідність. У таких випадках її усувають хірургічним шляхом. Як правило, кишку намагаються розправити за допомогою повітря, що подається в неї спеціальним апаратом. Якщо цього не відбулося, проводять операцію, в ході якої лікарі видаляють необоротно пошкоджені ділянки кишки і докладають максимум зусиль для відновлення лише трохи пошкоджених.
профілактика
Якщо у людини раніше вже траплявся заворот кишок або він знає про наявність певних до цього особливостей будови свого організму, то йому слід завчасно піклуватися про запобігання розвитку цього небезпечного захворювання.
Перш за все, варто:
- Переглянути власний раціон і, можливо, трохи знизити споживання рослинної їжі.
- Їсти в останній раз як мінімум за 5 годин до сну.
- При схильності до запорів підвищити кількість споживаних каш, буряка, чорносливу та інших природних проносних.
- Щодня намагатися приймати по склянці відвару суниці і бузини (1 столова ложка сировини на 1 склянку окропу).
Особливу увагу варто приділити профілактиці завороту кишок у дітей до року, оскільки найменші відхилення в раціоні, раніше введення прикорму або навіть різкий перехід від природного вигодовування до харчування молочними сумішами можуть стати причинами розвитку кишкової непрохідності.
Інвагінація кишечника – це патологія, при якій одна ділянка кишечника впроваджується в інший, у зв’язку з чим виникає непрохідність шлунково-кишкового тракту. Це найпоширеніше захворювання в перші роки життя малюка. Як правило, дитина ще не може говорити, і тому він пхикає, плаче, кричить, вередує. Якщо він кричить без явної причини і підтискає ніжки до живота, це може бути першою ознакою захворювання і сигналом для батьків. Що це за захворювання, які у нього симптоми, як його лікувати і чим воно небезпечне для здоров’я малюка?
харчування дитини
Найчастіше інвагінація пов’язана з порушенням режиму харчування у дитини, тому особливу увагу слід звернути на введення прикорму або переведення його на штучне вигодовування. Для цього треба дотримуватися наступне:
- Перший день годування починати з половини вікової норми. Недолік обсягу їжі заповнити 5% розчином глюкози, чаєм, овочевим або фруктовим відваром.
- Другий день – взяти 2/3 необхідного об’єму і 1/3 замінити рідкою їжею.
- Через 4-5 днів обсяг їжі довести до норми, при гарній переносимості суміші.
- Стежити за достатнім вживанням дитиною рідини.
- Перерви між годування робити не менше 3,5 години.
- Чи не годувати малюка насильно, він сам регулює потреби в їжі.
- Суміш з соски повинна надходити рівномірно і повністю її заповнювати, щоб з їжею не потрапляло повітря.
При виникненні розладів і посилення перистальтики кишечника необхідно звертатися до лікаря для усунення проблеми.
Термінологія. Загальні поняття про захворювання
Захворювання найчастіше спостерігається у немовлят (90% всіх діагностованих випадків). Код за міжнародною класифікацією хвороб МКБ:
- Інвагінація кишечника – К56.1
Найбільш часто спостерігається у дітей, вік яких 5-8 місяців. Коли в раціон починають вводити прикорм, їх кишечник ще не перебудувався і не пристосувався до нової їжі, в результаті чого розвивається ця патологія. Поширеність захворювання – на 1000 дітей грудного віку припадає 3-4 випадки розвитку інвагінації, причому у хлопчиків вона проявляється набагато частіше. Більшість епізодів зафіксовано у абсолютно здорових дітей, які добре харчуються. Наступна вікова група, схильна до захворювання, це 45-60 років, молоді люди страждають від інвагінації досить рідко.
Факти про захворювання
Інвагінація кишечника – це впровадження однієї ділянки органу в інший.
- Патологія розвивається головним чином у немовлят.
- Зазвичай захворювання призводить до кишкової непрохідності.
- Основними симптомами є блювота і сильні болі в животі.
- Лікування і рання діагностика захворювання важливі для порятунку кишечника і життя пацієнта.
- Інвагінація кишечника у дітей дуже рідко зустрічається після 6 років.
У народі інвагінацію називають «заворот кишок» – це найбільш поширене і найнебезпечніше захворювання живота у дітей раннього віку. Призводить до передавлювання вен, набряку і кишкової непрохідності. Більшість випадків розвитку інвагінації властиво області, де тонка кишка переходить в товсту.
Якщо захворювання пустити на самоплив, стан буде погіршуватися і становити загрозу для життя дитини. Своєчасна діагностика і лікування майже завжди дозволяють виправити ситуацію.
різновиди захворювання
Інвагінація кишечника буває наступних видів:
- Первинна – причини її виникнення досі не з’ясовані.
- Вторинна – розвивається в результаті різних захворювань кишечника.
Залежно від того, де розвивається захворювання, виділяють:
- інвагінацію тонкого кишечника;
- товстого кишечника;
- змішаного типу (тонко-толстокишечная і тонкокишечного-шлункова).
У инвагинации можуть брати участь як дві ділянки кишечника, так і більш.
За перебігом захворювання виділяють гостру, рецидивирующую і хронічну форму. При цьому гостра форма зустрічається найчастіше, але її наслідком є некроз ділянки кишкової петлі.

причини
Пояснити, чому один сегмент кишки впроваджується в інший, багато лікарів не можуть. У науковій літературі все причини инвагинации кишечника поділяють на дві групи: пов’язані з харчуванням і механічні. Як правило, для дітей до 3 років характерні причини виникнення захворювання, пов’язані з прийомом їжі, а у дітей трохи постарше – з механічними факторами.
Причини, пов’язані з харчуванням, або аліментарні фактори:
- Неправильне введення прикорму.
- Недотримання харчового режиму дитини (годування не по годинах, чергування занадто великих проміжків між годуваннями).
- Занадто густа їжа.
- Їжа грубоволокниста.
- Поспішне прийняття їжі.
- Проковтування їжі великими непрожеванную шматками.
До механічних факторів належать:
- Поліпи кишечника.
- Кістозні утворення.
- Нетипове розташування підшлункової залози.
- Пухлини кишечника.
Збільшують ризик розвитку патології:
- Кишкова алергія.
- Операційне втручання.
- Вірусні кишкові інфекції.
- Чоловіча стать.
- Генетична схильність.
Часто інвагінація кишечника розвивається як ускладнення наступних захворювань:
- Бактеріальне і вірусне ураження кишечника.
- Коліт, гастрит, ентерит.
- Туберкульоз кишечника або очеревини.
- Патологія у вигляді опущення тонкого кишечника.

Як розвивається захворювання
Які б не були причини виникнення захворювання, воно безпосередньо спровоковано порушенням перистальтичні активності кишечника. Перистальтика проявляється хаотично, одну ділянку кишки як би «наштовхується» на сусідній і впроваджується в нього.
Впровадили ділянка не зайняв свою попередню позицію через здавлювання кишкової стінки, в результаті чого відбувається її зміна, тобто набряк тканини, що виникає через застій лімфи, артеріальної і венозної крові. Цей набряк і не дозволяє сегменту розправитися.
Через те що перетискаються артерії, кров починає гірше циркулювати, тканини не отримують кисень, відбувається їх голодування. Це, в свою чергу, призводить до некрозу кишкової стінки. Можуть розвиватися шлунково-кишкові кровотечі різного ступеня інтенсивності.
Якщо не надано медичну допомогу, то в місці некрозу можлива перфорація кишечника, що призведе до перитоніту, який, в свою чергу, може закінчитися смертю пацієнта.
післяопераційні ускладнення
Ускладнення з боку дихальної системи з’являються зазвичай на 4-8-ий день після операції. Для їх попередження призначають відповідні дози антибіотиків.
Часто в перші дні після операції з’являється пронос. Травмований під час операції кишечник більш сприйнятливий до інфекції, тому оперовані діти не повинні бути в контакті з хворими інфекційним ентероколіт. При появі проносу обмежують дачу рідини через рот, призначають сульфаміди і антибіотики.
Майже завжди з’являється післяопераційна гіпертермія. Температура підвищується в перші 1-2 дні до 39-40 °. Гіпертермія відбувається через адсорбції сторонніх білків пошкодженої кишкової стінкою і внаслідок звільнення некротичних продуктів з інвагінірованного ділянки кишки. Гіпетрермія знімається відповідними препаратами та процедурами.
Щоб уникнути післяопераційної евентрації, яка з’являється у дітей з поганим загальним станом, необхідно під час операції зашивати шари черевної стінки пошарово і добре адаптувати їх.
симптоми
Симптоми инвагинации кишечника у дітей дуже схожі на ознаки інвагінації шлунка. Спостерігається, як правило, наступна симптоматика:
- У дітей починаються раптові переривчасті спазми. Біль прогресує, малюк невтішно кричить і підгинає ніжки до животика. Напади відбуваються з інтервалом 20-25 хвилин, але з часом вони стають частішими і серйознішими.
- Може спостерігатися блювання, в якій згодом з’являються домішки жовчі, і вона набуває жовтого або зелений колір.
- Між больовими нападами дитина може вести себе нормально, саме тому початкові симптоми можуть бути переплутані з гастроентеритом.
Частими ознаками захворювання є:
- Стілець зі слизом і кров’ю (це ознака початку відмирання тканин), калові маси нагадують желе зі смородини.
- Дитина весь час хоче сходити в туалет, але не може.
- У животі прощупується грудку.
- Різко знижується тиск.
- З’являється тахікардія.
- Млявість, сонливість.
- Постійна нав’язлива жага.
- Діарея.
- Лихоманка, підвищення температури тіла.
Але не всі симптоми настільки явні і можуть спостерігатися у дитини, у деяких малюків немає очевидної болю, у інших немає блювоти, у третіх немає домішки крові в калі. У дітей старшого віку часто є біль, але немає інших ознак.
Через кілька годин після перших больових спазмів у дитини з’являються ознаки зневоднення: запалі очі, сухий рот, липкий піт на лобі, тривала відсутність сечовипускання.

Інвагінація кишечника або шлунка – це небезпечний стан, який вимагає кваліфікованої медичної допомоги. Чим раніше воно буде діагностовано, тим краще.
Симптоми инвагинации кишечника у дорослих такі:
- Біль в животі.
- Одинична або багаторазова блювота.
- Кров’янисті виділення в калових масах.
- Запаморочення, слабкість.
- Здуття живота через підвищеного газоутворення (при цьому відхід газів важко або взагалі неможливо).
- Кровотечі.
Гостра форма захворювання зазвичай трапляється, коли товста кишка проникає в тонку. В цьому випадку настає повна кишкова непрохідність. Хронічна форма характерна при толстокишечной инвагинации.
діагностика
Симптоми деяких захворювань дуже схожі, тому для підтвердження діагнозу необхідно провести інструментальне, фізикальне та лабораторне дослідження.
Фізикальне – це огляд, промацування, простукування і прослуховування живота фонендоскопом.
Інструментальні методи діагностики інвагінації кишечника:
- Ультразвукове дослідження (УЗД) – визначається ділянку, де відбулося ущільнення тканини.
- Комп’ютерна томографія – виявляє причини розвитку инвагината.
Лабораторні методи:
- Загальний аналіз крові.
- Копрограма (вивчення калових мас).

Лікар обов’язково розпитає про стан здоров’я, зверне особливу увагу на живіт, який буде чутливий і роздутий. Йому необхідно знати про алергії і препаратах, які дитина бере на постійній основі.
Якщо доктор підозрює інвагінацію, він відправляє дитину в відділення екстреної допомоги до дитячого хірурга. Підтвердити можна діагноз «інвагінація кишечника» на УЗД.
Якщо дитина виглядає дуже хворим, слабким, а лікар припускає пошкодження кишечника, то відразу направляє його в операційну.
встановлення діагнозу
Для дорослих з инвагинацией кишечника потрібно звертатися до гастроентеролога або хірурга. Спочатку лікар проводить збір скарг та первинний огляд. Коли проводиться пальпація, то в період між нападами намацують освіту. Ділянка розташовується в правій клубової області. Для пацієнта цей процес може бути неприємний, якщо симптоматика инвагинации кишечника виражається яскраво.
Якщо хворий поступив в лікарню через добу після початку нападів, то пальпація ураженої ділянки виявиться марна. Труднощі відбуваються через розвиток порушення тонусу кишечника. При розташуванні ураженої ділянки в прямій кишці пальпацію проводять ректально. Іноді низьке розташування инвагината супроводжується його випаданням.
Щоб визначити точну локалізацію ділянки кишки, застосовують додаткові методи діагностики:
- УЗД очеревини;
- дослідження на ультразвукової доплерографії;
- рентгенографія очеревини;
- Комп’ютерна томографія;
- аналізи крові і калу.
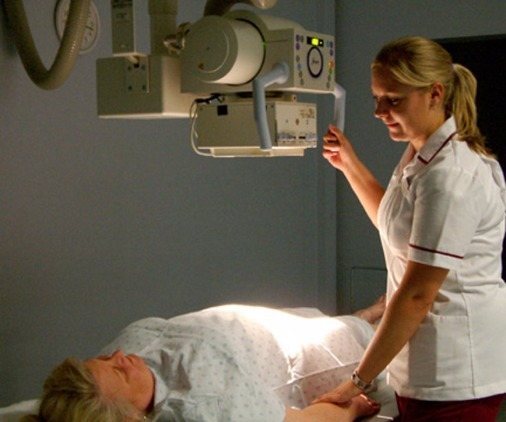
Іноді проводять додаткове рентгенографічне дослідження за допомогою барієвої клізми. Це допомагає визначити перешкоду на шляху контрастної речовини. Важкий перебіг визначається ознаками кишкової кровотечі. Для цього проводять лабораторні дослідження крові та калу. При інвагінації в результатах вказують виявлення слизу і крові в калі хворого.
В яких випадках проводять додаткову діагностику?
Додаткову діагностику застосовують при виявленні в кишечнику поліпів або новоутворень різної етіології. Іноді при рентгенографії визначається чужорідне тіло в травному тракті. В іншому випадку у пацієнта інвагінація супроводжується великою кількістю паразитного мікрофлори.
Лікування інвагінації кишечника
Усіх пацієнтів з инвагинацией госпіталізують в хірургічне відділення.
Маленьких дітей до 3 років лікують консервативним методом, але цей метод можливий, якщо від початку захворювання пройшло не більше 10 годин і немає ускладнень.
Консервативне лікування полягає у введенні в кишечник повітря за допомогою балона Річардсона. Повітря нагнітається до тих пір, поки інвагінат НЕ розправиться. Після дитині ставлять газовідвідну трубку, для того щоб з кишечника це повітря вивести. Ефективність методу – 60% всіх випадків.
В інших випадках (як у дітей, так і у дорослих) для лікування інвагінації проводять операцію. Під час неї здійснюють ретельну ревізію кишечника, щоб виключити додаткові патології. При відсутності некрозу обережно витягують один сегмент з іншого. Якщо є зміни в тканини стінок кишечника, то проводять видалення сегмента, захопивши здорові ділянки. Під час оперативного втручання видаляється також апендикс, навіть якщо він здоровий.
Після операції по инвагинации кишечника виробляють консервативне лікування. Наступні 2-3 тижні з моменту хірургічного втручання необхідно бути уважним, щоб вчасно помітити можливі ускладнення:
- Пронос.
- Нудота.
- Підвищення температури.
- Плач, неспокій, безсоння, дратівливість, апатія, млявість.
- Блювота.
Після операції потрібно піклуватися про шві: підтримувати гігієну, перевіряти, чи не з’явилося зараження рани: набряк тканин, збільшення температури в цій ділянці, почервоніння тканин, біль в даній області.
I. Гостра бактеріальна деструкція.
За етіології – стафілококова, грамотрицательная флора, змішана та ін.
За генезу – первинна (аеробронхогенная), вторинна (гематогенная).
За клініко-рентгенологічних форм
– деструкції без плевральних ускладнень:
– деструкції з плевральними ускладненнями:
а) емпієма плеври
б) піоторакс (плащевідний ексудативний, плащевідний фібринозний, тотальний, відмежований);
в) пневмоторакс (напружений, без напруги, відмежований).
– прогресуюча медіастенальная емфізема
За перебігом – гострий, затяжний, септичний.
П. Хронічні форми (результати гострої деструкції).
Хронічний абсцес, хронічна емпієма плеври, придбані кісти плеври.
Піопневмоторакс.
Клініка.
Різке погіршення стану на тлі пневмонії (плевропульмональний шок). Занепокоєння, блідість, ціаноз, пульс слабкий висока температура, задишка з участю допоміжної мускулатури. Перкуторно – тимпаніт, в нижніх відділах – притуплення. Середостіння зміщене в здорову сторону. Аускультативно – дихання відсутнє.
Діагностика.
При рентгенографії легень на боці ураження визначається затемнення в нижніх відділах, газовий міхур у верхніх, між ними – горизонтальний рівень рідини. Легке коллабіровано і поджато до кореня. Середостіння зміщене в здорову сторону.
Лікування.
Діагностична плевральна пункція (якщо відомий анамнез – відсутність травми і наявність пневмонії – необов’язково). Закрита торакотомія, дренування плевральної порожнини по Бюлау.
Пасивне (2-3 дня можливе закриття бронхоплеврального свища), потім активне дренування плевральної порожнини. Якщо свищ зберігається понад 5 діб (небезпека розвитку ателектазу) виробляють пошукову окклюзию бронха (під час активної аспірації бронхоскопія, пошук свища – поролонова пломба на 5-7 днів – активна аспірація – рентген – чз 5-7 днів видалення пломби – ще протягом 2 -3 днів активна аспірація.
Пневмоторакс.
Напружений – пункція 2 мр по среднеключичной лінії – якщо бронхоплевральний свищ закрився відсмоктування повітря, лікування пневмонії, якщо немає – дренування, пошукова оклюзія бронха. Напруженою – переводимо в відкриті й і виробляємо дренування.
піоторакс
– дренування по 6-7 мр по середній пахвовій лінії по Бюлау. Видалення дренажу при: відсутність виділень, расправление легкого, поліпшення загального стану.
Прогресуюча медіастенальная емфізема
– прорив в середостіння, частіше клапанний механізм, ДН, СН, середостіння – шия – особа (одутлість, крепітація). Лікування. В області яремної вирізки, під контролем пальця загрудинное вводять 2-3 голки (4-5 см), дренування середостіння – пошукова оклюзія бронха, лікування пневмонії.
Дренування плевральної порожнини.
Далі вільний кінець дренажу, вставленого в плевральну порожнину, занурюють в скляну посудину з водою (краще з антисептичним розчином). У спеціалізованих стаціонарах з цією метою використовують банку Боброва. При підвищенні тиску в плевральній порожнині відбувається скидання її вмісту (повітря, рідина) в скляну посудину через дренаж. Для профілактики зворотного закидання з скляної посудини в плевральну порожнину при розрядження в ній під час акту дихання на вільні кінці дренажної трубки прикріплюють надрізаний гумовий палець, який грає роль клапана. Таким чином здійснюється пасивний відтік з плевральної порожнини по Бюлау.
Абдомінальні захворювання є найбільш поширеними проблемами в перші 2 роки життя дитини. Немовлята не можуть словесно спілкуватися зі своїми батьками і тому використовують знаки у вигляді пхикання і криків. Якщо дитина плаче без видимої на те причини, це може бути першою ознакою захворювання. Хвороби шлунка і інших органів шлунково-кишкового тракту в цьому випадку найбільш вірогідні. Не можна виключати і інвагінацію кишечника.
Абдомінальні захворювання є найбільш поширеними проблемами в перші 2 роки життя дитини. Немовлята не можуть словесно спілкуватися зі своїми батьками і тому використовують знаки у вигляді пхикання і криків.
Якщо дитина плаче без видимої на те причини, це може бути першою ознакою захворювання. Хвороби шлунка і інших органів шлунково-кишкового тракту в цьому випадку найбільш вірогідні. Не можна виключати і інвагінацію кишечника.
профілактика
Для профілактики захворювання у дітей важливо:
- правильно і згідно з графіком вводити прикорм (тобто не раніше 6 місяців);
- вводити нові страви дуже обережно і поступово;
- потроху збільшувати обсяг страв;
- в перший рік життя рекомендується давати їжу в вигляді пюре;
- якщо у дитини з’явилися гострі кишкові інфекції, необхідно звернутися до лікаря і почати їх лікувати;
- своєчасно лікувати дитину від глистів;
- обстежити малюка (регулярно) на наявність спайок або новоутворень в кишечнику.
У дорослих профілактичними заходами є:
- Дотримання режиму харчування.
- Виключення з раціону грубої їжі.
- Ретельне пережовування.
- Періодичне дослідження органів травлення.

Пам’ятка батькам:
- Завжди рекомендується звертатися за допомогою фахівців в найкоротші терміни після виявлення симптомів. Чим скоріше, тим краще.
- При відсутності лікування інвагінація може привести до серйозного пошкодження тканин, перфорації кишечника, інфекції черевної порожнини і навіть смерті.
- Не давайте дитині ніяких ліків, що відпускаються без рецепта, для лікування симптомів до огляду лікарем і призначення лікування. Не давайте маляті нічого їсти, якщо ви бачите будь-які ознаки або симптоми інвагінації. Негайно зверніться до лікаря.
При ранній діагностиці, адекватної реанімації і терапії коефіцієнт смертності від інвагінації у дітей становить менше 1%. Якщо не лікувати цей стан вчасно, смерть настає через 2 – 5 днів.
Довгостроковий прогноз залежить від ступеня пошкодження кишечника (якщо воно є). Діти, у яких була видалена пошкоджена частина, можуть мати відстрочені наслідки. Коли видаляється велика частина кишечника, це може впливати на процес травлення.
прогноз
При своєчасному лікуванні прогноз сприятливий. Більшість немовлят відновлюється протягом доби.
Але в деяких випадках можливі рецидиви. Частота їх становить менше 10%. Більшість рецидивів виникає протягом 72 годин, але були зареєстровані випадки повторень через кілька років. Рецидиви, як правило, супроводжуються появою тих же ознак, що і при первинному характері захворювання.
Також прогноз неоднозначний при виникненні ускладнень, і з кожною годиною зростає ризик для життя маленького пацієнта.